Distrofi (Kas Hastalığı)
Kas Hastalığı (Distrofisi) Nedir?
Tıp dilinde kas hastalıklarına kas distrofisi denir. Distrofi kelimesi Antik Yunancadaki kötü, hastalıklı anlamına gelen dis ve beslenme, gelişme anlamına gelen trofi kelimelerinin birleşmesiyle türetilmiştir. Kas distrofilerin (musküler distrofilerin) kesin bir tedavisi yoktur. Ancak ilaçlar ve terapiler, belirtileri yönetmeye ve hastalığın seyrini yavaşlatmaya yardımcı olabilir.
30’dan fazla kas türü distrofisi bulunur ve bu distrofilerin her biri aşağıdaki özelliklere göre değişiklik gösterebilir:
- Hastalığa neden olan genler,
- Etkilenen kaslar,
- Semptomların ilk ortaya çıktığı yaş,
- Hastalığın ilerleyiş hızı.
En sık gözlenen kas distrofileri aşağıdaki gibi sıralanabilir:
Duchenne musküler distrofisi (DMD): Kas distrofilerinin en yaygın şeklidir. Esas olarak erkek çocuklarını etkiler ve 3 ila 5 yaş arasında başlar.
Becker kas distrofisi: Duchenne musküler distrofisine benzer, fakat semptomlar daha hafif, başlangıç yaşı daha geçtir. Erkek çocuklarını etkileyen hastalığın belirtileri 11 ila 25 yaşları arasında ortaya çıkar.
Miyotonik müsküler distrofi: Yetişkinlerde en sık görülen kas hastalığıdır. Miyotonik distrofili bireyler kaslarını kastıktan sonra gevşetmekte güçlük çekerler (örneğin el sıkıştıktan sonra ellerini gevşetmek gibi). Hem erkekleri hem de kadınları etkileyebilir.
Konjenital müsküler distrofi: Doğumdan itibaren veya ilk iki sene içerisinde başlar. Her iki cinsiyette de görülebilir. Bazı formları ağır ilerlerken bazı formları daha hafif seyreder.
Ekstremite tutumlu Limb-Girdle müsküler distrofisi: Genellikle omuz ve kalça etrafındaki kasları tutar.
Fasioskapulohumeral kas distrofisi: Yüz kaslarını, omuzları ve üst kolları etkiler. Gençlerden yetişkinlere kadar her yaştan insanı etkileyebilir.
Distal müsküler distrofi: Kolların, bacakların, ellerin ve ayakların kaslarını etkiler.
Okülofarengeal müsküler distrofi: Yüz, boyun ve omuz kaslarında güçsüzlüğe, sarkık göz kapaklarına (ptozis), ardından yutma zorluğuna (yutma güçlüğü) neden olur.
Emery-Dreifuss müsküler distrofisi: Genellikle erkekleri etkiler. Kas güçsüzlüğü ile birlikte kalp problemlerine de neden olur.
Kas Distrofisi Kalıtımı
Kas distrofisi kalıtsal olabileceği gibi genlerden birinde gerçekleşen mutasyon nedeniyle de ortaya çıkabilir. Bu nadir gözlenen bir durumdur. Kas distrofisine neden olan mutasyonlar, kasları sağlıklı ve güçlü tutan proteinleri kodlayan genlerde gözlenir. Örneğin, Duchenne veya Becker kas distrofileri olanlarda kasları kuvvetlendiren ve yaralanmaya karşı koruyan distrofin adlı protein yetersiz üretilir.
Kas Hastalığı Belirtileri Nelerdir?
Kas distrofilerinin çoğunda belirtiler, çocuklukta veya gençlik yıllarında ortaya çıkmaya başlar.
- Sık sık düşmek,
- Güçsüz kaslara sahip olmak,
- Kas krampları geçirmek,
- Kalkarken, merdiven çıkarken, koşarken veya zıplarken zorluk çekmek,
- Parmak uçlarında yürümek,
- Kavisli bir omurgaya (skolyoz) sahip olmak,
- Sarkık göz kapakları,
- Kalp sorunları,
- Solunum veya yutma sıkıntısı,
- Görüş problemleri,
- Yüz kaslarındaki zayıflık.
Kas Hastalığı Teşhisi Nasıl Konulur?
Uzman doktor, kas distrofisi tanısı koyabilmek için öncelikle fizik muayene yapar. Daha sonra hastadan ailesinin tıbbi geçmişini detaylı bir şekilde alır. Kas distrofileri tanısında birçok test istenebilir. Bunlardan bazıları aşağıdaki gibi sıralanabilir;
Elektromiyografi veya EMG: Vücudun farklı yerlerine elektrot adı verilen küçük iğneler konulur ve hastadan yavaşça kaslarını esnetmesi ya da gevşetmesi istenir. Elektrotlar, elektriksel aktiviteyi ölçen bir makineye tellerle bağlıdır.
Kas biyopsisi: Bir iğne kullanılarak kas dokusunun küçük bir parçası alınır. Bu parça hangi proteinlerin eksik veya hasar gördüğünü belirlemek için laboratuvarda incelenir. Bu test kas distrofisinin türünü gösterebilir.
Kas kuvveti, refleksler ve koordinasyon testleri: Bu testler doktorların sinir sistemi ile ilgili diğer hastalıkları elemesine yardımcı olur.
Elektrokardiyogram veya EKG: Kalpten gelen elektrik sinyallerini ölçer ve kalbin ne kadar hızlı attığını ve sağlıklı bir ritmi olup olmadığını belirler.
Diğer görüntüleme teknikleri: Kas hastalıklarının tanısı için vücuttaki kas kalitesini ve miktarını gösteren MR ve ultrason gibi görüntüleme yöntemlerine de başvurulabilir.
Kan testi: Doktorlar ayrıca, kas distrofisine neden olan genleri aramak için kan örneği isteyebilir.
Kas Hastalığı Tedavisi Nasıl Yapılır?
Semptomları iyileştirebilecek ve hastanın yaşam kalitesini yükseltecek seçeneklere sahiptir. Kas distrofilerinde hastanın yaşam kalitesini yükselten bazı tedavi yöntemleri şunlardır;
Fizik terapi: Kasları güçlü ve esnek tutmak için farklı egzersizler kullanılır.
Konuşma terapisi: Dil ve yüz kasları zayıf olan hastalara, konuşma terapisi yardımıyla konuşmanın daha kolay yolları öğretilebilir.
Solunum tedavisi: Kas güçsüzlüğü nedeniyle nefes almakta zorluk çeken hastalarda nefes almayı kolaylaştırmanın veya solunum destek makinelerinin kullanım yolları gösterilir.
Cerrahi tedaviler: Kalp problemleri veya yutma sıkıntısı gibi kas distrofisi komplikasyonlarını azaltmak için cerrahi tedavilere başvurulabilir.
Kas Atrofisi (Kas Kaybı)
Kas Kaybı Nedir?
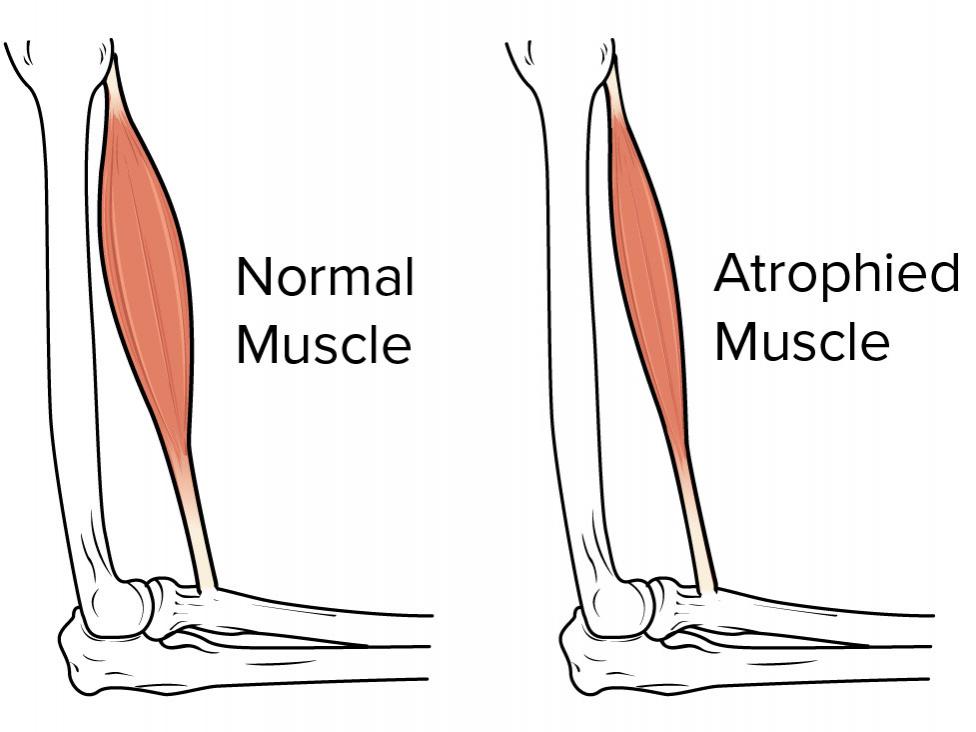
Kas atrofisi, kasların yavaş yavaş azaldığı ve yıprandığı durumu ifade eder. Kas kaybının temel nedeni fiziksel aktivite eksikliğidir. Kas kaybı bir hastalık veya sakatlığın kol veya bacağınızı hareket ettirmenizi zorlaştırdığı veya imkansız hale getirdiği zaman gerçekleşebilir.
Kas Atrofisi Belirtileri Nelerdir?
Aşağıdaki durumlar, kas atrofiniz olabileceğine işaret eder:
- Kollarınızdan veya bacaklarından birinin diğerinden belirgin şekilde daha küçük olması
- Bir uzuvda belirgin bir zayıflık yaşamak
- Çok uzun zamandır fiziksel olarak etkin olmamak
Kas atrofisine sahip olabileceğinizi veya normal şekilde hareket edemediğinizi düşünüyorsanız, tam bir tıbbi muayene olmalısınız. Çünkü tedavi gerektiren tanı konmamış bir durumunuz olabilir. Doktorunuz size uygun diyet ve egzersiz seçenekleri sunacaktır.
Kas Atrofisinin Nedenleri Nelerdir?
Eğer gün içerisinde hareketli değilseniz, kullanılmayan kaslar kaybedilebilir. Bu problem sonra bile, sıklıkla egzersiz ve beslenmeyle ters çevrilebilir. Atrofi, yatağa bağlıysanız veya tıbbi bir durumdan dolayı bazı vücut kısımlarını hareket ettiremiyorsanız da olabilir.
Kas atrofisinin diğer nedenleri arasında şunlar bulunmaktadır:
- Uzun süre fiziksel aktivite eksikliği,
- Yaşlanma,
- Alkolle ilişkili miyopati, uzun süre aşırı alkol kullanma nedeniyle kaslarda ağrı ve halsizlik,
- Yanıklar,
- Yırtık bir rotator kılıf veya kemik kırılması gibi yaralanmalar,
- Yetersiz beslenme,
- Omurilik veya periferik sinir yaralanmaları,
- İnme (felç),
- Uzun süreli kortikosteroid tedavisi sebepler olarak listelenebilir.
Bazı hastalıklar da kasların yıpranmasına neden olabilir veya hareketi zorlaştırarak kas atrofisine neden olabilir. Bunlardan bazıları ise aşağıda sıralanmıştır:
- Lou Gehrig hastalığı olarak da bilinen amyotrofik lateral skleroz (ALS), istemli kas hareketini kontrol eden sinir hücrelerini etkiler.
- Dermatomiyozit, kas zayıflığına ve ciltte kızarıklığa neden olur
- Guillain-Barré sendromu, sinir iltihabına ve kas güçsüzlüğüne yol açan otoimmün bir hastalıktır.
- Multipl skleroz, vücudun, sinirlerin koruyucu kaplamalarını tahrip ettiği otoimmün bir hastalıktır.
- Musküler distrofi, kas zayıflığına neden olan kalıtsal bir hastalıktır.
- Nöropati, bir sinir veya sinir grubuna zarar vererek duyu veya işlev kaybına neden olur.
- Osteoartrit, eklemlerde hareket azalmasına neden olur.
- Polimiyozit, enflamatuar bir hastalıktır.
- Romatoid artrit, eklemleri etkileyen kronik inflamatuar bir hastalıktır.
- Spinal musküler atrofi, kol ve bacak kaslarının yıpranmasına neden olan kalıtsal bir hastalıktır.
Kas Atrofisi Nasıl Teşhis Edilir?
Doktorunuz komple tıbbi geçmişinizi soracaktır. Onlara eski veya yakın zamandaki yaralanmaları ve önceden teşhis edilmiş tıbbi durumları anlatmanız gerekir. Kullandığınız ilaçları bir liste haline getirin ve belirtilerinizin ayrıntılı bir tanımını yapınız.
- Kan testleri,
- Röntgen filmi
- Manyetik rezonans görüntüleme (MRI),
- Bilgisayarlı tomografi (BT) taraması,
- Sinir iletim çalışmaları,
- Kas veya sinir biyopsisi,
- Elektromiyografi (EMG) incelemeleri yapılabilir.
Kas Atrofisi Nasıl Tedavi Edilir?
Bir kas hastalığı olan atrofinin tedavisi, tanı ve kas kaybınızın ciddiyetine bağlı olarak değişiklik gösterir. Bu süreçte altta yatan temel tıbbi durumun ele alınması gerekir. Kas atrofisi için yaygın olarak uygulanan tedaviler şunlardır:
- Egzersiz,
- Fizik tedavi,
- Ultrason tedavisi,
- Cerrahi müdahale,
- Beslenme değişiklikleri iyi sonuçlar yaratabilmektedir.
Ultrason tedavisi, iyileşmeye yardımcı olmak için ses dalgalarını kullanan noninvaziv bir işlemdir. Ayrıca tendonlarınız, bağlarınız, cildiniz veya kaslarınız çok gerginse ve hareket etmenizi önlüyorsa cerrahi müdahale gerekebilir.
Kas atrofiniz kötü beslenmeden kaynaklanıyorsa cerrahi işlem kontraktür deformitesini düzeltebilir. Yırtık bir tendon kas atrofisine neden olabilir, ancak ameliyatla bu sorun da düzeltilebilir. Bu süreçte doktorunuz size doğru bir şekilde beslenmenizi önerecek ve gerekirse uygun besin takviyelerini tavsiye edecektir.
https://turkeyistanbulmedical.com/tr/Medical-department/kemik-hastaliklari/
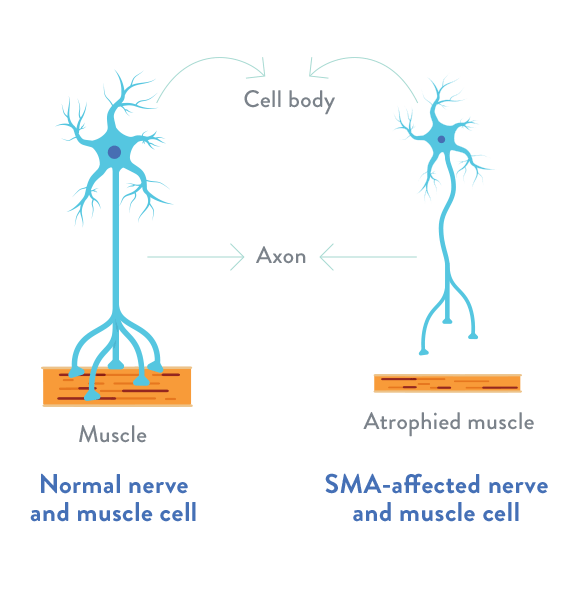
Spinal Müsküler Atrofi (SMA)
SMA Nedir?
Spinal Müsküler Atrofi (SMA), hareket sinir hücrelerinden (motor nöronlardan) kaynaklı nöro-müsküler bir hastalık. 3 evrede görülen SMA hastalığının en tehlikelisi SMA Tip 1 denilen evre.
SMA Hastalığı Çeşitleri Nelerdir?
Dört SMA tipi, hastalığın ciddiyeti ve semptomların başladığı yaşa göre sınıflandırılır:
Tip I, bazen infantil başlangıçlı SMA veya Werdnig-Hoffmann hastalığı olarak adlandırılır. Tip I, bebekleri doğumdan itibaren 6 aya kadar etkilemeye başlar, bebeklerin çoğu 3 aylık hastalık belirtileri gösterir. Bu SMA’nın en ağır şeklidir.
Tip II, 7-18 aylık çocukları etkilemeye başlar. Çocuklar bağımsız olarak oturabilir, ancak yürüyemez. Bu form orta ile daha şiddetli olabilir.
Tip III, Kugelberg-Welander sendromu veya çocuk SMA olarak da adlandırılır. Çocukları 18 aylıkken veya ergenlik çağındaki gibi etkilemeye başlar. Çocuklar bağımsız olarak yürüyebilir, ancak kollarında ve bacaklarında zayıflık vardır ve sık sık düşebilir. Bu, çocuklarda SMA’nın en hafif şeklidir.
Tip IV, yetişkin SMA şeklidir. Belirtiler genellikle 35 yaşından sonra başlar ve zaman içinde yavaşça kötüleşir. Yavaş geliştiği için, tip IV SMA’lı birçok kişi, semptomlar başladıktan yıllar sonraya kadar SMA’lı olduğunu bilmezler.
SMA Hastalığı Belirtileri Nelerdir?
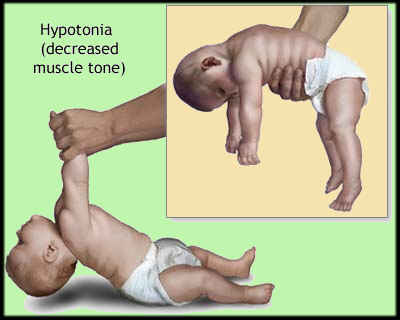
SMA belirtileri ciddiyetine ve başladığında kişinin yaşına bağlıdır. SMA tip I olan bebekler çok az kas tonusu, zayıf kaslar ve beslenme ve solunum problemleriyle doğarlar. SMA tip III ile semptomlar yaşamın ikinci yılına kadar ortaya çıkmayabilir.
Tüm formlarında, SMA’nın temel özelliği kas atrofisinin eşlik ettiği kas zayıflığıdır.
- Motor gelişim eksikliğine yol açan zayıf kaslar ve güçsüzlük
- Azalmış refleksler
- Ellerde titreme
- Baş kontrolünü sağlayamama
- Beslenme güçlüğü
- Cılız ses ve zayıf öksürük
- Kramp ve yürüme yeteneği kaybı
- Yaşıtlarından geri kalma
- Sık düşme
- Oturma, ayakta durma ve yürümede zorluk
- Dil seğirmesi
SMA Hastalığı Nasıl Anlaşılır?
Spinal Muskuler Atrofi hastalığı hareket ve sinir hücrelerini etkilediğinden genellikle iki taraflı güçsüzlük, hareket kısıtlılığı oluştuğunda fark edilir. Anne ve babaların taşıyıcı olduğunun farkında olmaksızın sürdürdükleri yaşantılarında bebek sahibi olmaya karar verdiklerinde mutasyona uğramış geninin her iki ebeveynden de bebeğe geçmesiyle SMA oluşur. Ebeveynlerin birinden genetik geçiş olması durumunda hastalık oluşmasa da taşıyıcılık oluşabilir. Ebeveynlerin bebeklerinin hareketlerinde anormallik fark etmesiyle hekime başvurmaları sonrası EMG ile sinir ve kas ölçümü yapılır. Anormal bulgular tespit edildiğinde kan testi ile şüpheli genler incelenir ve SMA teşhisi konulur.
SMA Hastalığı Nasıl Tedavi Edilir?
SMA hastalığının henüz kesin tedavisi bulunmamakta ancak çalışmaları son hızla devam etmektedir. Fakat hastalığın belirtilerinin azaltılmasına yönelik faklı tedaviler uzman hekim tarafından uygulanarak hastanın yaşam kalitesi artırılabilir. SMA teşhisi konmuş hastanın yakınlarının bakım konusunda bilinçlendirilmesi, evde bakımın kolaylaşması ve hastanın yaşam kalitesinin artmasında önemli bir rol oynar. Tip-1 ve Tip-2 SMA hastaları genellikle akciğer enfeksiyonlarından kaynaklı olarak kaybedildiği için solunumun düzensiz ve yetersiz olması durumunda hastanın nefes yollarının temizlenmesi son derece önemlidir.
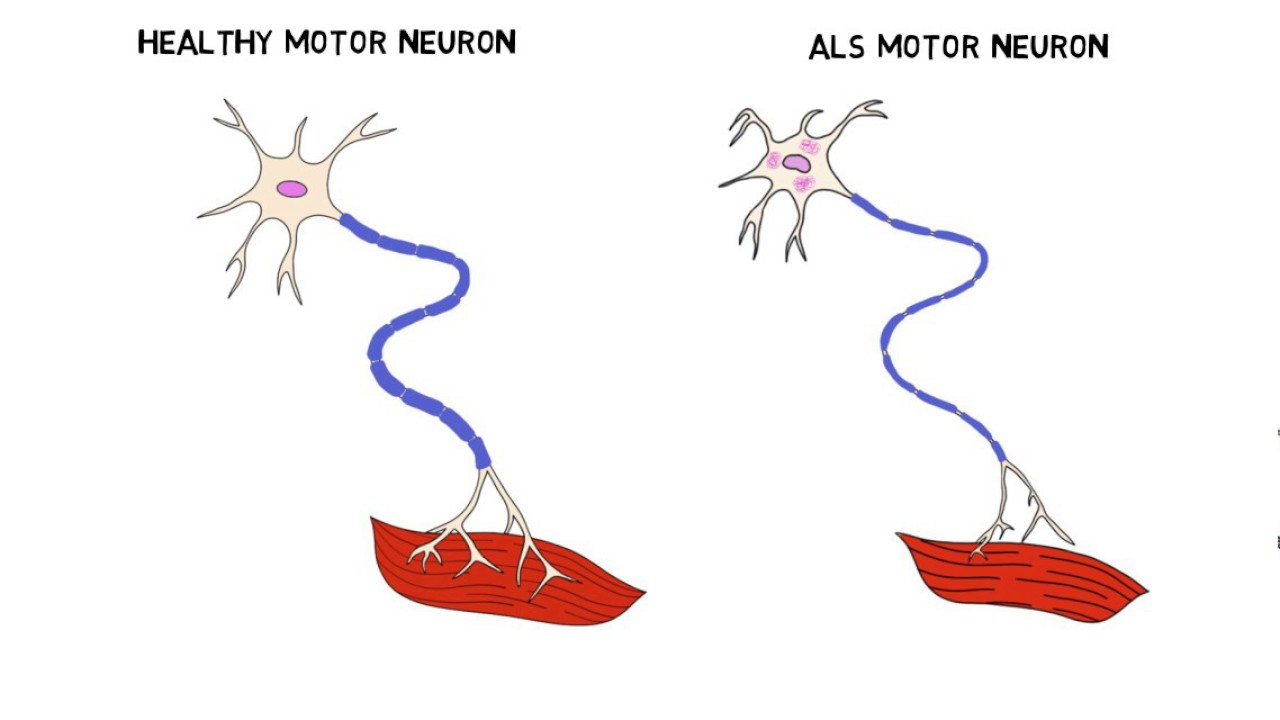
ALS (Amyotrofik Lateral Skleroz)
ALS Nedir?
ALS, sürekli ilerleyici nörolojik bir hastalıktır. ALS hastalığı, beyin ve omurilikteki motor sinir hücrelerinin ilerleyici dejenerasu olarak tanımlanır. Motor nöronların, kaslara uyarılar gönderemediği zaman kaslarda güçsüzlük başlıyor. Genellikle bir sendrom olarak adlandırılan ALS hastalığı, değişik görünümler sergileyebiliyor.
ALS Hastalığı Nedenleri
ALS hastalığının kesin nedeni bilinmiyor ancak bazı risk faktörleri tanımlanmıştır:
Genetik: ALS hastalarında 130’dan fazla genetik değişiklik saptanmakla birlikte en sık 21. kromozomda bulunan süperoksit dismutaz (SOD) enziminin kodlandığı genin yapısında bozulma tespit edilmiştir.
Glutamat fazlalığı: Beyindeki sinir iletiminde önemli rolü olan ‘glutamat’ isimli maddenin ALS hastalarında normalden daha yüksek düzeylerde olduğu saptanmıştır. Glutamatın aşırı fazla olması sinir hücrelerine zarar vermektedir.
Hücre metabolizmasında bozukluk: Her hücrede besinleri ve kimyasal bileşikleri hücreye getiren ve aynı zamanda atıkları götüren taşıma sistemleri vardır. Motor sinir hastalıklarında bu atık taşıma sistemlerinin bozulması sinir fonksiyonlarını aksatır.
Oksidatif stres: Hücresel metabolizma sırasında oluşan çeşitli oksijen türleri hücre içi yapılara zarar verir, hücre zedelenmesi ve hücre ölümüne yol açar.
Otoimmün nedenler: Kişinin bağışıklık sisteminin kendi sinir hücrelerine saldırması nedeniyle sinir hücresi ölümü gerçekleşebilir.
Yaş: Hastalığa yakalanma riski yaşla birlikte artar. En sık 40-60 yaşları arasındadır.
Çevresel faktörler: Sigara içilmesi, kurşun, civa, alüminyum gibi ağır metallere maruziyet, enfeksiyon, elektromanyetik alana maruziyet, kafa travması gibi.
ALS Belirtileri
ALS ilerledikçe aşağıdaki semptomlar daha belirgin hale gelir;
- Özellikle el ve ayaklarda kas seğirmesi ve kramp,
- Kol ve bacak kullanımında aksama,
- Halsizlik ve zayıflık,
- Kilo kaybı.
ALS hastalığı ilerlediğinde ise şu belirtiler görülür:
- Nefes darlığı,
- Nefes alma ve yutma güçlüğü.
ALS Türleri Nelerdir?
Klasik ALS: Üst ve alt motor nöronların hasara uğramasıyla tanımlanıyor ve ilerliyor. ALS’li kişilerin üçte ikisinde bu tipi görülüyor.
Primer lateral skleroz: Üst motor sinir hücreleri yani nöronların bozukluğuyla görülüyor.
Progressive bulbar palsy (PBP): Alt motor sinir hücresinin bozulmasıyla; konuşma, çiğneme ve yutmada zorlanmalar başlıyor. ALS hastalarının yüzde 25’ini etkiliyor.
Progressive muscular atrophy (PMA): Alt motorlu nöronların bozulmasıyla görülüyor. Üst motor nöronları iki yıl içerisinde etkilenmezse, genellikle alt nöron hastalığı olarak kalıyor.
ALS Nasıl Teşhis Edilir?
Tam bir fizik muayene ve kişinin tıbbi geçmişi ALS tanısı için gereklidir. Bazı laboratuvar ve radyolojik testler de tanıyı doğrulamak için yapılır;
- EMG testi
- Kan testi
- Beyin omurilik sıvısı incelemesi
- MR
ALS Tedavisi İçin
ALS hastalığının tedavisinde belirli yöntemler kullanılır. ALS tedavisinde yapılanlar şöyle sıralanabilir:
- Ağrılı kas krampları, aşırı tükürük ve diğer ALS semptomları hafifletmek için ilaçlar verilir.
- Kişinin hareketliliğini korumak; kas sertliği, kramp ve sıvı tutulması rahatsızlığını hafifletmek için fizik tedavi uygulanır.
- Yutkunma zorluğu meydana geldiğinde iyi beslenme, teşvik ve diğer besin seçenekleri tavsiyesi yapılır.
- Konuşma terapisi ve mümkün olduğunca çok sayıda sözel iletişim becerilerini korumak için iletişim eğitimi. İletişim eğitiminde sözel olmayan teknikler de vardır.
- Giyinmek, yemek yemek, tuvalet, banyo ihtiyacı gibi günlük aktivitelerde destek olacak yardımcı cihazlar kullanılır.
- Tekerlekli sandalye, havalı yatak, şilte ve bireysel hareket etmeye yardımcı olacak ekipmanlar olarak kullanılır.
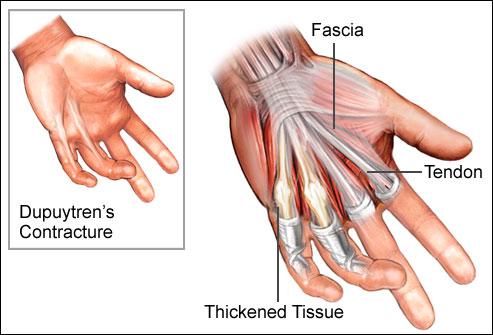
Dupuytren Kontraktürü
Nedir?
Dupuytren hastalığı; sıklıkla el avuç içinde cilt altında ‘fasia’ adı verilen katmanın kalınlaşması ile oluşan hastalıktır. Hastalık sonucunda fasianın kalınlaşması nedeniyle, ciltte buruşma ve tendonlarda yapışıklık oluşur.
Nedenleri Nelerdir?
Nedeni tam olarak bilinmemekle beraber fasia da oluşan biokimyasal değişiklikler sonucu oluştuğu düşünülmektedir. Sıklıkla; her iki elde, 40 yaş üstü erkeklerde ve kuzey Avrupa kökenli insanlarda oluşur. Şeker hastalarında, alkoliklerde hastalığın görülme sıklığı artmaktadır.
Dupuytren kontraktürüne neden olan risk faktörlerini kısaca sıralayalım;
- Alkolizim
- Şeker hastalığı
- Epilepsi (sara hastalığı)
- Damar hastalıkları
- Genetik faktörler
- Yaşlılık
Semptomları Nelerdir?
Başlangıç sinsidir, avuç içinde özellikle 4 ve 5. parmaklar hizasında, oluşan ağrısız şişliklerle başlar. Giderek şişlik artarak bir bant şeklinde kalınlaşmaya başlar. Ciltte oluşan şişlik ve sertleşme arttıkça parmakların esnekliği etkilenir. Hasta avuç içini düz zemine koyduğunda, el ayası yere temas etmez ve kubbe şeklini alır.
Hastalık ilerledikçe tendonları, komşu damar ve sinirleride etkileyebilir. Hastanın parmağını açması giderek zorlaşır. Bu nedenle elini yıkaması, eldiven giymesi, alkışlaması ve nesneleri kavraması bozulur.
Dupuytren Kontraktürü Belirtileri Nelerdir?
Dupuytren kontraktürü belirtileri avuç içinde başlayıp etkilenen parmağa doğru ilerlemektedir. Herhangi bir ağrıya neden olmayan dupuytren kontraktürü, ilerleyerek parmakta hareket kısıtlılığına neden olur. Sinsice başlayan ve ilerleyen hastalık, genellikle 4. ve 5. parmağı etkiler.
Sıklıkla orta parmak veya yüzük parmağını etkileyen dupuytren kontraktürü, bu parmakların hizasında ağrısız şişliklerle başlar. Şişlik daha sonra bant şeklinde kalınlaşarak devam eder ve bu şişlik nedeniyle parmağın hareketleri kısıtlanır ve esnekliği azalır. Şişliğin ilerlemesiyle birlikte el ayası kubbeleşir ve düz zemine konulduğunda yere temas etmez.
İlerleyici bir hastalık olan dupuytren kontraktürü ilerleyen zamanlarda tendonlara, komşu damarlara ve sinirlere de zarar vermeye başlar.
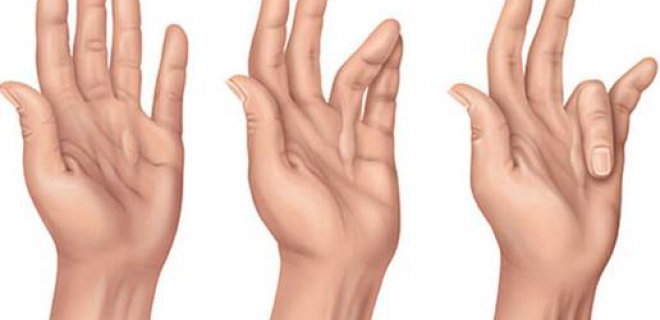
- Bir veya birkaç parmağı açmakta zorlanmak
- Avuç içinde meydana gelen şişlik
- Avuç içinde oluşan sertlik
- El ayasında kubbeleşme (düz zemine konulduğunda yere temas etmez)
Dupuytren Kontraktürü Tedavisi Nasıldır?
Avuç içinde meydana gelen nodüller hastada hareket kısıtlılığına yol açmıyorsa cerrahi müdahaleye gerek yoktur. Ancak ilerlemeyi azaltmak adına uygun hastalarda kortizon enjeksiyonu yapılabilir. Ancak bu tip tedaviler mutlaka doktor kontrolü altında uygulanmalıdır. Hastalığın ilerlemesiyle birlikte hasta parmağını açamaz hale gelirse cerrahi müdahale uygulanır.
Erken evrede teşhis edilen dupuytren kontraktürü vakalarında egzersiz ve fizik tedavi ile tedaviye başlanır. Tedavideki temel amaç elde bozulmuş olan fonksiyonel kapasiteyi ve deformiteyi düzeltmektir. Lokal steroid enjeksiyonu antiinflamatuar etki ile ilerleme yavaşlatılır. Ayrıca el ateli ve splintleri ile parmak kontraktürleri engellenir. Dupuytren kontraktürü ameliyatı ile büzülmüş dokular çıkarılır ve bazı vakalarda vücudun diğer bölgelerinden alınan deri, bu bölgeye nakledilir. Ameliyat sonrasında mutlaka fizik tedavi uygulanmalıdır. Hastaların %20’sinde hastalık yeniden tekrarlayabilir.
Kas Romatizması (Miyalji)
Kas Romatizması Nedir?
Miyalji, devamlı hale gelen kas ağrıları için kullanılır. Miyalji, kasların aşırı ve kontrolsüz bir şekilde kullanılmasından dolayı oluşan kas sakatlıkları ve buna bağlı olarak ortaya çıkan kas rahatsızlıkların habercisi olabilir.
Fibromiyalji Sendromu Nedir?
Fibromiyalji sendromu kas-iskelet sisteminde uzun süreli olabilen, vücutta yaygın ağrı ve hassasiyete yol açan bir yumuşak doku romatizmasıdır. Bazen yumuşak doku romatizması ya da kas romatizması olarak adlandırılmaktadır.
Fibromiyalji Sendromu Neden Oluşur?
Fibromiyalji sendromu’nun neden geliştiği tam olarak bilinememektedir. Yapılan araştırmalarda bazı teoriler ileri sürülmüştür. Bu teoriler, uyku bozukluğu, ağrı algılama bozukluğu, santral sinir sisteminde nörotransmitter denilen maddelerin dengesizliği, sinir sistemi ve hormonal sistem bozukluğu, kas ve kas işlevlerinde bozukluk, sempatik sistemin aşırı çalışması olarak sıralanabilir.
Belirti ve Bulguları Nelerdir?
A- Kas İskelet Sistemine Ait Belirtiler: Ağrı, tutukluk, yumuşak dokularda şişlik hissi olarak sıralanabilir.
B- Kas İskelet Sistemi Dışı Belirtiler: Yorgunluk, sabah tutukluğu, uyku bozukluğu, uyuşukluklar, kas iskelet sistemi dışındaki belirtileri oluşturmaktadır.
C-Eşlik Eden Belirtiler: Duygusal değişkenlik, baş ağrısı, adet dönemi ağrıları, ishal ve kabızlık, kuru göz belirtileri, raynaud fenomeni (el ve ayaklarda soğukta oluşan renk değişikliği)
Miyalji Sendromu Nasıl Teşhis Edilir?
Miyalji teşhisinin konulması çok da kolay değildir; çünkü hastalığa özgü bir laboratuvar testi yoktur. Benzer şikayetleri yapabilecek başka bir hastalığın olmadığından emin olmak gerekir. Hasta hekim tarafından dikkatlice muayene edilmeli, gerekiyorsa biyokimya ve kan tahlilleri istenmeli ve tiroid fonksiyon testleri yaptırılmalıdır. Genelde uzun süren kas-iskelet sistemi ağrısı ile birlikte yorgunluk ve vücudun belirli bölgelerindeki hassas noktaların varlığı ile fibromiyalji sendromu tanısı konulur. Vücutta hassas noktaların bulunduğu bölgeler;
Miyalji İçin Risk Faktörleri Nelerdir?
Cinsiyet: Erkeklere göre kadınlarda daha fazla oranda görülür.
Yaş: En sık erken ve orta yetişkin dönemde görülür. Ancak çocuklarda ve daha yaşlılarda da görülebilir.
Uyku düzeninin bozulması: Fibromiyalji sendromunu nasıl etkilediği tam olarak bilinmemektedir. Kas spazmı ve huzursuz bacak sendromu veya uyku apne sendromu ile birlikte olabilir.
Aile öyküsü: Bu hastalık, aile öyküsü olanlarda daha fazla görülmektedir.
Romatizmal hastalıklar: Romatoid artrit, lupus veya ankilozan spondilit gibi romatizmal hastalıkların varlığı fibromiyaljiye yatkınlık oluşturabilir.
Miyalji Nasıl Tedavi Edilir?
Her hastalıkta olduğu gibi hastanın bilgilendirilmesi ve eğitimi çok önemlidir. Fibromiyaljinin tedavisinin temelini ilaç tedavisi ve fizik tedavi uygulamaları oluşturmaktadır. Hastanın öncelikle bu hastalığın uzun süreli bir hastalık olduğunu ve ağrının sürekli olmasına rağmen, vücuda zarar vermediği anlatılmalıdır.
İlaç Tedavisinde; antidepresanlar, kas gevşeticiler, ağrı kesiciler, uyku düzenleyici ilaçlar, magnezyum tedavileri genellikle uygulanmaktadır.
Fizik tedavi uygulamalarında ise sıcak paketler, derin ısıtıcılar ve ağrı kesici özelliği olan elektriksel stimülasyon ile olumlu sonuçlar alınmaktadır. Egzersiz hastalıkta en önemli tedavi ve korunma yöntemidir.
Miyopati
Miyopati Nedir?
Miyopati kas liflerinin çeşitli nedenlerden dolayı işlevini yerine getiremediği, kaslarda güçsüzlüğe yol açan bir kas hastalığıdır. Diğer bir deyişle, miyopati kas dokusunu etkileyen herhangi bir kas hastalığı demektir.
Miyopati Neden Olur?
Miyopati, efeksiyonel hastalıklar, kalıtım, genetik anormallikler, toksinlere maruz kalma, glikojen depo hastalığı, dehidrasyon (vücudun susuz kalması), ve inflamatuar hastalıklara bağlı olarak ortaya çıkabilir.
Sonradan Ortaya Çıkmış Miyopati Nedenleri
- Dehidrasyon (vücudun susuz kalması)
- Enfeksiyonel hastalıklar
- Endokrin bozukluklar
- Miyozit (kas iltihabı)
- Nöron bozuklukları
Kalıtsal (Genetik) Miyopati Nedenleri
Miyopati genetik olarak üst kuşaklardan size geçen bir hastalık olabilir. Miyopati ile sonuçlanan bazı genetik durumlar şunlardır;
- Konjenital miyopatiler, (Doğumda var olan)
- Kas glikojen depo hastalığı (Pompe hastalığı dahil)
- Ailesel periyodik felç
- Mitokondrial miyopati (mitokondriyum olarak bilinen hücresel bileşenlerin anormallikleri)
- Kas distrofisi
Miyopati Belirtileri
Miyopati, iltihaplanma veya hastalık nedeniyle kaslarda işlev bozukluğuna neden olur ve bir takım belirtilere yol açar. Belirtiler kişiden kişiye göre de değişebilmektedir.
Miyopatinin yaygın görülen belirtileri şunlardır;
- Halsizlik
- Eklemlere kramp girmesi
- Ağrı
- Felç geçirme
- Kaslarda sertleşme
- Atrofi
- Oturur pozisyondan ayağa kalkarken, merdiven çıkarken hatta saçını tararken zorlanma
Miyopati Nasıl Teşhis Edilir?
Miyopati hastalığının teşhisi ve tedavisi, Beyin ve Sinir Hastalıkları doktoru tarafından gerçekleştirilir. Miyopatiyi teşhis etmek için hastaya kan testi, elektromiyografi (EMG) – sinir sinyallerinin hızını ve kas fonksiyonunu ölçen testler uygulanır. Muayene için küçük bir kas örneğinin cerrahi olarak çıkarıldığı kas biyopsisi gerekli olabilir.
Miyopati Nasıl Tedavi Edilir?
Miyopati tedavisi, bu durumun nedenine bağlı olarak değişmektedir. Miyopati tedavisinin amacı, hastalığın ilerlemesini yavaşlatmak ve belirtileri hafifletmektir. Doktorlar, miyopatinin altta yatan, tedavi edilebilir tıbbi bir sorundan kaynaklandığını tespit ederse, öncelikle bu sorunun tedavisine odaklanacaklardır. Diğer tedaviler ve adımlar şunları içerebilir:
- Kortikosteroidler ve bağışıklık sistemi tedavisi için ilaç kullanımı
- Vitamin takviyeleri
- Bazı ilaçlardan veya maddelerden uzak durma
- Fizik tedavi
Myastenia Gravis
Myastenia Gravis Nedir?
Myastenia gravis, kasların iletişim sağlayamaması sonucu oluşan bir rahatsızlıktır. Bunun nedeni kas iletişimi için görevli olan nörotransmiterlerin görevini yapamamasıdır.
Myastenia Gravis Nedenleri Nelerdir?
Myastenia gravis, hastalığının görülme nedeni, immun sisteminin kas sisteminin iletişimini engelleyen antikorlar üretmesidir. Bazı durumlarda bağışıklık sistemi, nörotransmiter adlı kimyasal uyarıcıların bloke olmasına neden olmaktadır. Bu durumda da vücudun temel işlevinde görevleri olan kas siteminde işlevsel sorunlar meydana gelmektedir.
- Bağışıklık sistemi tarafından üretilen antikorlar, vücuttaki sinir sistemini etkileyen bazı proteinlerin çalışmasına engel olması nedeniyle de hastalık meydana gelebilmektedir.
- İmmun sistemde bulunan timüs adı verilen ana merkezde kaynaklanan işlevsel sorun sonucunda da hastalık görülebilmektedir.
- Myastenia Gravis sonucu halsizlik ve baş ağrısı görülebilmektedir.
Myastenia Gravis Belirtileri Nedir?
Hastalık sonucu kişide görülebilecek belirtilerde ve şiddetinde farklılıklar görülebilmektedir. Bunlar aşağıda belirtildiği şekildedir.
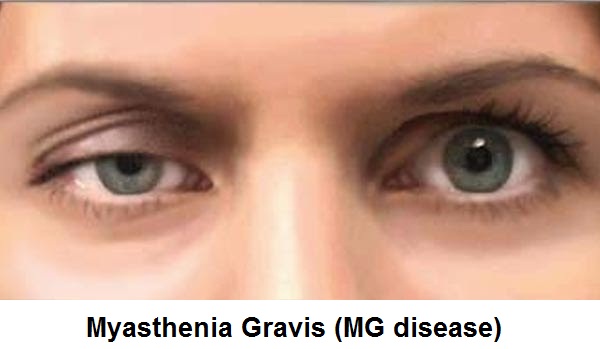
- Göz kapaklarında bozulmalar,
- Yüz bölgesindeki kasların görevini yerine getirememesi sonucu görülen ifade bozuklukları,
- Yemek yemede ve yutkunmada zorlanma,
- Ses tellerinde bozulma,
- Nefes almada güçlük çekme,
- Halsizlik,
- Baş ağrısı,
- Cisimleri tutmada sorun yaşama,
- Hareket kabiliyetinde yavaşlama,
- Boyunu hareket ettirmede zorlanma,
- Görme bozukluğu gibi ciddi durumlar ortaya çıkmaktadır.
Myastenia gravis, hastalığının görülme nedeni, immun sisteminin kas sisteminin iletişimini engelleyen antikorlar üretmesidir.
Myastenia Gravis Nasıl Teşhis Edilir?
Myastenia gravis, durumunun tanısının konabilmesi için kişinin yaşadığı belirtileri dikkate alıp, doktor kontrolüne gitmesi yapılması gereken ilk adımdır. Sonrasında kesin teşhis için hastaya bazı testler uygulanmaktadır.
- Hastaya doktor tarafından geniş fiziksel kontrol yapılmaktadır.
- Fiziksel muayenenin ardından hastaya tensilon testi uygulanarak, kas hareketleri incelenmektedir. Bu uygulamada kişiye edrofonyum klorür maddesi verilerek kas hareketleri kontrol edilmektedir.
- Göz kapağına soğuk kompres uygulandıktan sonra bir süre göz kapağındaki değişimler incelenmektedir.
- Kan tahlili yapılarak, farklı antikor oluşumu hakkında araştırma yapılmaktadır.
- Kişiye elektrot bağlanarak, kas iletim durumu kontrol edilmektedir. Bunun için minimum düzeyde elektriksel dalgalar gönderilmektedir.
- EMG testi Myastenia gravis hastalığının teşhis edilmesinde kullanılan en önemli adımdır.
- Bilgisayarlı tomografi çekilerek timüs bezlerinin boyutu incelenmektedir.
- Çeşitli nefes testleri yapılarak, hastalığın solunum yollarını etkileyip etkilemediği incelenmektedir.
Bağışıklık sistemi, nörotransmiter adlı kimyasal uyarıcıların bloke olmasına neden olmaktadır.
Myastenia Gravis Nasıl Tedavi Edilir?
Myastenia gravis, tedavisinde çeşitli ilaç uygulamaları ya da cerrahi operasyon uygulanmaktadır. Ayrıca, hastalık sonucu hasar gören organlar için farklı tedavi yöntemleri de uygulanabilmektedir.
İlaç tedavisinin uygulandığı durumlar şunlardır;
- Sinir ve kas iletişimi güçlendirmek için, kolinesteraz inhibitörü uygulanmaktadır. Ancak çeşitli mide ve bağırsak hastalıkları görülebilmektedir.
- Kortikosteroid verilerek, immun sistemin antikor üretmesi engellenmektedir. Ancak bu tedavi kişide kilo alımı ve kemik yumuşaması gibi yan etkilere neden olabilmektedir.
- İmmünosüpresanlar sayesinde savunması sistemi baskılanmaktadır. Bu tedavi yöntemi sonrası kişi de böbrek ve karaciğer işlevlerinde sorunlar görülebilmektedir.
- Görme bozukluğu gibi ciddi durumlar ortaya çıkmaktadır.
Ameliyat uygulandığı durumlar şunlardır;
Hastalık çeşitli organları etkilemektedir. Bu nedenle hastaya cerrahi müdahale uygulama yapılabilmektedir.
- Göz bozuklukları için,
- Böbrek ve karaciğer işlev bozuklukları için,
- Kemik problemleri (kemik erimesi gibi) için operasyonlar uygulanabilmektedir.
Myastenia gravis, hastalığı kişi için oldukça tehlikeli bir hal alabilmektedir. Bu nedenle, uzman doktor kontrolünde tedavinin sağlanması ve asla tedavinin aksatılmaması gerekmektedir. Ancak düzenli bir tedavi ile kişi sağlıklı bir hayat sürebilmektedir.
Lambert–Eaton Miyastenik Sendromu (LEMS)
Hastalık Tanımı
Lambert-Eaton Miyastenik Sendromu otoimmün nöromusküler transmisyonun presinaptik hastalığı olup dalgalanan kas güçsüzlüğüyle ve otonomik disfonksiyonla karakterize sıklıkla küçük hücreli akciğer kanseriyle(SCLC) ilişkili bir hastalıktır.
Lambert-Eaton Myastenik Sendromu Nedenleri?
Bir otoimmün hastalıkta, vücudunuzun bağışıklık sistemi yanlışlıkla kendi vücudunuzu yabancı bir madde zanneder. Bağışıklık sisteminiz vücudunuza saldıran antikorlar üretir.
LEMS’de, vücudunuz vücudunuzun salındığı asetilkolin miktarını kontrol eden sinir uçlarına saldırır.
Özellikle vücudunuz voltaj kapılı kalsiyum kanalı (VGCC) olarak adlandırılan bir proteine saldırır. Asetilkolin salınımı için VGCC gereklidir. VGCC’ye saldırıldığında yeterli asetilkolin üretmiyorsunuz, bu yüzden kaslarınız düzgün çalışmaz.
Birçok LEMS vakası akciğer kanseri ile ilişkilidir.
Belirtiler
LEMS’in birincil semptomları bacak zayıflığı ve yürümenin zor olmasıdır.
- Yüz kaslarında zayıflık
- İstemsiz kas semptomları
- Kabızlık
- Kuru ağız
- İktidarsızlık
- Mesane sorunları
Komplikasyonlar
- Nefes alma ve yutma zorluğu
- Enfeksiyonlar
- Düşme nedeniyle yaralanmalar veya koordinasyon sorunları
Tanı
LEMS tanısı nadir görüldüğü ve daha sık rastlanan MG ile karışabildiği için sıklıkla gecikir. SCLC ile ilişkisi nedeniyle P-LEMS, NP-LEMS’den daha hızlı tanınır.
LEMS tanısındaki en büyük engel, bacak güçsüzlüğü ile seyreden diğer hastalıklardan ayırıcı tanısıdır.
Elektrofizyolojik
EMG ilişkili elektrofizyolojik triadı:
- Düşük BKAP amplitüdleri
- Düşük frekanslı sinir uyarımında (LFS) >%10 dekrement
- Yüksek frekanslı sinir uyarımında (HFS) veya maksimal istemli kasılma sonrasında inkrement yanıtlardır.
Tek-lif EMG: LEMS’de belirgin olarak anormaldir, fakat LEMS’e spesifik değildir.
Diğer incelemeler
Edrofonyum enjeksiyonu (Tensilon testi) geçici olarak güçsüzlüğü geçirebilir fakat LEMS için spesifik değildir.
SCLC riski altında bulunan hastalar (başlangıç yaşı >50 olan ve halen veya öncesinde sigara içen tüm LEMS hastaları için tartışılabilir) akciğer BT’si ile incelenmeli, negatifse bronkoskopi yapılmalıdır.
Tedavi
LEMS’in tedavisi kişiseldir ve kısmen de altta yatan malignensiye bağlıdır.
Semptomatik:
Metastaz varlığında veya nöbet riskini artıran teofilin gibi ilaçların kullanımında düşük doz 3,4-DAP’de nöbetlere neden olabilir. 3,4-DAP kullanımı nöbetleri olan hastalarda kontrendikedir.
İmmünomodülasyon
İntravenöz immunoglobulin (IVIG) veya plazmaferez
Altta yatan malignensinin tedavisi
Kemoterapi ve radyoterapi
Botulizm (Botulismus)
Botulizm Nedir?
Botulizm son derece tehlikeli hatta ölümcül bir gıda zehirlenmesidir. Hastalık Clostridium botulinum adı verilen bakterinin ürettiği zehir ile ortaya çıkar. Bu bakteri doğada bol miktarda bulunur ve bazen gıdalara karışarak botulizm e yol açar. Bakteri spor denilen ve dış ortama yıllarca dayanan yavrular üretir. Bu sporlar kaynatmayla ölmez. Oksijensiz ortamda çoğalır. Konserve bal gibi gıdalarda kolayca çoğalarak zehir üretir ve hastalık yapar. Botulizm zehiri felç yapar, çok güçlü bir zehirdir. Bu zehirin çok küçük bir kısmı tedavi amacıyla da kullanılır.
Botulizm Neden Olur?
Hastalık Clostridium botulinum bakterisinin ürettiği toksin adı verilen zehirin yenmesi ile ortaya çıkar. Bu zehrin çok az bir miktarı bile insanı öldürmek için yeterlidir.
Botulizm Şu Şekilde Ortaya Çıkar:
Gıdalar: bakterinin kendisi ya da bakterinin ürettiği toksin gıdalara bulaşır ise bu gıdaları yiyenlerde hastalık ortaya çıkar. Gıda yoluyla ortaya çıkan botulizmin en sık sebebi:
- Ev yapımı konserveler,
- Sosis, salam, sucuk ve et ürünleri,
- Deniz ürünleri,
- Sebze konserveleri, ( özellikle bezelye, fasulye gibi alkali sebze konserveleri),
- Bal dır.
Eğer bebekler Clostridium botulinum bakterisinin sporlarını yutarlar ise bebek bağırsağında bakteri üreyerek botulizm’e yol açabilir. Çocuk ve erişkinlerde görülmeyen bu tür botulizmin en sık kaynağı toprak yemek ve bal yemektir.
Botulizm Belirtileri Nelerdir?
Hastalık zehrin alınmasından sonra başlar şikayetler genellikle saatler içinde, en geç 36 saat sonra ortaya çıkar. İlk şikayet göz ve göz kapaklarında ortaya çıkar. Göz kapaklarında düşme ve çift görme ilk şikayetlerdir. Hastalık daha sonra aşağı doğru yayılarak tüm vücudu felç eder ve solunum kaslarını da felç ederek ölüme yol açar.
- Göz kapaklarında düşme,
- Çift görme, bulanık görme,
- Baş dönmesi, halsizlik,
Yutma güçlüğü,
- Ağızda kuruma,
- Boğaz ağrısı,
- Konuşma güçlüğü, sarhoş gibi konuşma,
- Başı ve boynu tutamama,
- Nefes alma zorluğu,
Bebeklerde görülen belirtiler:
- Göz kapaklarında düşme,
- Başını tutamama,
- Halsizlik uykuya meyil,
- Beslenme zorluğu,
- Kas gevşekliği,
- Kabızlık karında şişlik,
- Zayıf ağlama şeklinde ortaya çıkar.
Botulizm Teşhisi Nasıl Konur?
Hastanın şikayetleri ve muayene bulguları teşhise yardımcıdır. Hastalığın nasıl geliştiği doktora ayrıntılı olarak anlatılmalıdır. Kan, dışkı ve mide içeriği toksin açısından değerlendirilebilir. Eğer şüpheli gıda varsa analiz edilebilir. Yara kaynaklı botulizmde yara kültürü yapılabilir.
Botulizm Şüphesinde:
Kan testleri, MR incelemesi, ( bu duruma neden olabilecek beyin içi oluşum olup olmadığı), Beyin Omurilik sıvısı incelemesi, yapılabilir.
Botulizm Tedavisi
Botulizm in ölümcül etkisi solunum kasları felci ve solunum durmasıdır. Botulizm son derece tehlikeli ve ölümcül gıda zehirlenmesidir. En ufak bir şüphede bile doktora başvurmak gerekir. Botulizm tedavisinde hastaya solunum desteği yapılır oksijen verilir ve yoğun bakıma alınır. Gerekirse yardımcı solunum cihazlarına bağlanır. Yutma zorluğu olduğundan tüp ile beslenir.
Botulizm antitoksini: Tedavinin ana noktasıdır. Erken dönemde yakalanmış vakalarda antitoksin felçlerin ilerlemesini durdurur. Tedavinin başarılı olmasını ve şikayetlerin daha kısa sürmesini sağlar. Felç olmuş kısımları geri döndürmez.
Toksinin atılması: vücuda girmiş fakat henüz emilmemiş toksinin atılması için:
- İshal yapıcı ilaçlar,
- Mide içeriğinin hortumla çekilmesi,
- Kusturucu ilaçlar,
Yaradan kaynaklanıyor ise yaranın geniş bir şekilde temizlenmesi ve antibiyotik verilmesi hastalığın daha da ilerlemesini durdurur.
Botulizm’den Korunma
Botulizm toksini yüksek ısıda pişirme ile etkisini kaybeder. Şüpheli gıdaların yenmemesi ve imha edilmesi önemlidir. Botulizm den korunmak için:
- 2 yaş altındaki bebeklere bal verilmemelidir,
- İçerisine sarımsak, baharat, biber vb. konulmuş olan yağlar mutlaka buzdolabında saklanmalıdır.
- Bozuk görülen yemeklerin tadına bakmayın,
- Kapağı şişmiş konserveleri almayın, kullanmayın,
- Patatesleri folyo ile sarmadan fırınlayın, folyoya sarmış iseniz sıcakken tüketin, dolaba koymayın,
- Ev konservelerini tüketmeden önce 10 – 20 dakika kaynar suda bekletin,
- Konserve yaparken hijyene dikkat edin,
- Yara pansumanınızı kendiniz yapmayın, en küçük yaralanmada bile sağlık ocağına, doktora görünün,
Çift görme ve göz kapağı düşüklüğü botulizm in en önemli ilk bulgusudur. Botulizmden şüphelenirseniz hemen doktora başvurun.
Miyozit
Miyozit Nedir?
Polimiyozit ve dermatomiyozit kas iltihabı ile karakterize bağ dokusu hastalıklarıdır. İdyopatik inflamatuvar miyopati, öncelikli olarak proksimal kasları etkileyen, kronik, otoimmün koşulların bir grubudur. Dermatomyozit cildi ve kasları etkilese de, eklem, yemek borusu, akciğer ve kalp gibi vücudun diğer bölümlerini de etkileyebilir. Hem polimiyozit hem de dermatomyozitin otoimmün bir temeli vardır. Polimyozit kas zayıflığı üretir. Birkaç hasta ağrıdan veya kramptan şikayetçi olsa da, acı verici değildir. Polimyozit, kas liflerinin iltihaplanma özelliğine sahip bir kas hastalığıdır.
Miyozit Tipleri
Kasları etkileyen çeşitli miyozit türleri de vardır:
Polimiyozit – birçok farklı kasları, özellikle omuz, kalça ve uyluk kaslarını etkiler; Kadınlarda daha sık görülür ve 30 ila 60 yaşları arasındaki insanları etkileme eğilimi gösterir.
Dermatomiyozit – kasları etkilemekle birlikte döküntülere neden olur; Kadınlarda daha sık görülür yetişkinleri ve çocukları etkiler.
Post-bulaşıcı reaktif miyozit – bazı viral enfeksiyonlardan sonra alabilirsiniz ve kasların iltihaplanmasına neden olur; Bu tip miyozit genellikle hafiftir ve tedavi edilmeden geçer.
Polimyozitin Belirtileri
Polimyozit, özellikle boyun, omuz, sırt, kalçalar ve uyluk bölgelerinde birçok farklı kasları etkiler.
Semptomlar şunları içerir:
- Kas Güçsüzlüğü
- Ağrılı kaslar
- Aşırı yorgunluk
- Genellikle kendinizi iyi hissetmezsiniz
Dahil olmak üzere diğer daha genel belirtiler, eklem ağrısı ve bazen şişlik ve nefes darlığı olabilir. Kas zayıflığı haftadan haftaya veya aydan aya değişebilir, ancak tedavi olmadan daha da kötüye gitme eğilimi gösterir.
Dermatomyozitin Belirtileri
Dermatomiyozit de kasları etkiler ve semptomlar polimiyozitinkine benzer (yukarıya bakın). Fakat buna ek olarak belirgin bir döküntüler vardır. Kas belirtileri ortaya çıkmadan önce, yüzde (göz kapakları, burun ve yanaklar), sırt üst göğüs, dirsekler, dizler ve eklemlerde kırmızı veya mor renkli bir döküntü ortaya çıkar. Döküntü kaşıntılı veya ağrılı olabilir ve ayrıca kalsinoz olarak adlandırılan derinin altında sert yumrular gelişebilir.
Miyozitin Teşhisi
Doktorunuz size belirtilerinizi soracak ve sizi inceleyecektir. Miyozit olabileceğini düşünürlerse, benzer belirtilere sahip diğer koşulları ortadan kaldırmaya yardımcı olması için bazı testler yaptırmanız gerekir.
Kan testleri – kanınızdaki enzimlerin ve antikor düzeylerinin yükselip yükselmediğini kontrol etmek için
Kas veya deri biyopsisi – kas dokusu ve cildin küçük bir örneği alınabilir, böylece iltihaplanma, hasar ve diğer anormallikler için incelenebilir
Manyetik rezonans görüntüleme (MRI) taramaları – modern tarayıcılar kaslardaki inflamatuar değişikliklerin boyutunu doğru olarak tespit edebilmekte ve kas liflerinin yağ veya fibröz doku ile yer değiştirdiği gerçek inflamasyon alanlarını diğer bölgelerden ayırt edebilmektedir
Elektromiyografi (EMG) – kasların içindeki sinir uçlarından gelen elektrik sinyallerinin kaydedilmesi için küçük bir iğne şekilli elektrot, lokal anestezi kullanarak derinize ve kas içine sokulur; Elektriksel faaliyetin anormal bir şekli, polimiyozit veya dermatomiyozitiniz olduğunu gösterebilir
Şiddetli kas ağrısı ve güçsüzlük gibi miyozit ciddi belirtileri varsa egzersiz konusunda çok dikkatli olmalısınız. Çoğu uzman bu süre zarfında egzersiz yapmanız önerilmez. Durum kontrol altına alındığında, bir fizyoterapistin tavsiyesi üzerine yumuşak egzersiz programı başlatılabilir ve kademeli olarak arttırılabilir.
Tedavi
Tedavisi nasıl yapılmaktadır;
Bağışıklık sistemini baskılayıcı ilaçlar kullanılmaktadır. Kortizon tedavisi ilk seçilen ilaçtır. Kortizon dozu azaltılırken hastalığın tekrarlamaması için immunsupresif ilaçlar eklenmektedir. Dirençli vakalarda Rituximab ve IVIG tedavisi verilmektedir.
İkinci ve çok önemli olarak kasların güçlendirilmesi için uygun egzersizlerin erkenden hastaya düzenli olarak yaptırılması gerekmektedir. Bu konuda uzman Fizyoterapistlerden yardım alınarak hastanın tekrar rehabilite edilmesi ve ayağa kaldırılması, yürütülmesi sağlanmalıdır.




 Yutma güçlüğü,
Yutma güçlüğü,